
Es una ironía, la medicina moderna "ha cambiado una vida corta y una muerte rápida por una vida larga y una muerta lenta" (Callahan) (Vida larga, muerte lenta, Ramón Bayés 2005).
A finales del siglo XX surgió en el ámbito de la bioética la siguiente pregunta: ¿Tiene la medicina del siglo XXI los mismos fines que en tiempos de Hipócrates, en el s.IV a.C? La respuesta, obvia por otra parte, fue contundente: no. Las conclusiones dieron lugar al Informe Hastings, que dice lo siguiente:
Los fines de la medicina, a finales del siglo XX, deben ser algo más que la curación de la enfermedad y el alargamiento de la vida. Han de poner un énfasis especial en aspectos como la prevención de las enfermedades, la paliación del dolor y el sufrimiento, han de situar al mismo nivel el curar y el cuidar, y advertir contra la tentación de prolongar la vida indebidamente. Si tales metas significan una cierta desmitificación de la medicina es porque exigen de ella una cierta modestia. A medida que la capacidad de curación de enfermedades antes incurables se hace mayor, es importante que nos convenzamos de que el poder de la medicina no es absoluto. Su ámbito propio “es el bien del cuerpo y de la mente, y no el bien completo de la persona, al que sólo puede contribuir como un factor más, e incluso en ese caso, únicamente en determinados aspectos de la vida”.
1995. Para hablar de cómo morimos es imprescindible mencionar el informe SUPPORT («The Study to Understand Prognoses and Preferences for Outcomes and Risks of Treatments»), un ingente trabajo realizado en EEUU (9.105 pacientes hospitalizados con enfermedad avanzada, durante 4 años, 21 millones de euros). Sus conclusiones fueron demoledoras:
“En conclusión, nos encontramos sumidos en una desagradable situación. El cuadro que presentamos de la atención que se presta a las personas gravemente enfermas o moribundas dista mucho de ser satisfactorio. Ciertamente, hubiéramos preferido descubrir que, a la hora de hacer frente a una enfermedad que amenaza la vida, se incluía al enfermo y a sus familiares en las discusiones, que se valoraban estimaciones realistas de los posibles resultados, que se trataba el dolor y que no se prolongaba el proceso de morir. Esta meta es todavía posible (...) Para alcanzarla se requiere volver a examinar nuestro compromiso individual y colectivo, un mayor esfuerzo creativo en la elaboración del proceso de tratamiento y quizás, intentos más activos y vigorosos para conseguir un cambio”.
Poco después, en 1997, la revista Annals of Internal Medicine comentó en una editorial el informe señalando que los cambios en el cuidado de los pacientes en situación terminal precisa de dos condiciones de difícil cumplimiento: a) en primer lugar, debe modificarse nuestro marco cultural, de manera que contemplemos la muerte como un fenómeno natural, ya que nuestra sociedad todavía no ha aceptado que la muerte es inevitable; y b) tiene que incrementarse la presión de la opinión pública sobre el sistema sanitario para conseguir mayores inversiones en la mejora del proceso de morir. «Debemos proporcionar a nuestros pacientes una muerte serena y digna, sin dolor y con tan poca angustia y ansiedad como sea posible. Debemos considerar el informe SUPPORT como un comienzo, y no como un final, de nuestro compromiso».
Un nuevo informe, publicado en esta misma revista en 1997, sobre los últimos días de 3.357 enfermos graves de más de 80 años, que murieron en el hospital, revela que en los últimos 3 días de vida el 55% de los pacientes estaba consciente, el 40% experimentó un dolor intenso la mayor parte del tiempo, un 73% toleraba con dificultad los síntomas somáticos y un 63% los emocionales. En los tres últimos días de vida, 1 de cada 4 enfermos padeció ansiedad moderada y 1 de cada 10 ansiedad intensa.
En 2000 David Callahan, una referencia mundial en bioética, publicó el artículo Death and research imperative, en el que propone para la medicina del siglo xxi dos objetivos fundamentales. El primero, el que la ha caracterizado desde su nacimiento como ciencia y profesión: prevenir y curar enfermedades. El segundo, ayudar a los seres humanos a morir en paz; ya que todos vamos a morir, tan importante como prevenir y curar las enfermedades es conseguir que las personas mueran en paz.
El psicólogo Ramón Bayés, en el artículo Morir en paz: evaluación de los factores implicados (2004), hace un interesante repaso al estado de la cuestión.
A finales del siglo XX surgió en el ámbito de la bioética la siguiente pregunta: ¿Tiene la medicina del siglo XXI los mismos fines que en tiempos de Hipócrates, en el s.IV a.C? La respuesta, obvia por otra parte, fue contundente: no. Las conclusiones dieron lugar al Informe Hastings, que dice lo siguiente:
Los fines de la medicina, a finales del siglo XX, deben ser algo más que la curación de la enfermedad y el alargamiento de la vida. Han de poner un énfasis especial en aspectos como la prevención de las enfermedades, la paliación del dolor y el sufrimiento, han de situar al mismo nivel el curar y el cuidar, y advertir contra la tentación de prolongar la vida indebidamente. Si tales metas significan una cierta desmitificación de la medicina es porque exigen de ella una cierta modestia. A medida que la capacidad de curación de enfermedades antes incurables se hace mayor, es importante que nos convenzamos de que el poder de la medicina no es absoluto. Su ámbito propio “es el bien del cuerpo y de la mente, y no el bien completo de la persona, al que sólo puede contribuir como un factor más, e incluso en ese caso, únicamente en determinados aspectos de la vida”.
1995. Para hablar de cómo morimos es imprescindible mencionar el informe SUPPORT («The Study to Understand Prognoses and Preferences for Outcomes and Risks of Treatments»), un ingente trabajo realizado en EEUU (9.105 pacientes hospitalizados con enfermedad avanzada, durante 4 años, 21 millones de euros). Sus conclusiones fueron demoledoras:
- Durante los tres últimos días de vida la mitad de los pacientes que murieron conscientes padecieron un dolor moderado o severo la mitad del tiempo.
- Un número apreciable de ellos sufrieron encarnizamiento terapéutico.
- La comunicación médico-paciente fue deficiente.
“En conclusión, nos encontramos sumidos en una desagradable situación. El cuadro que presentamos de la atención que se presta a las personas gravemente enfermas o moribundas dista mucho de ser satisfactorio. Ciertamente, hubiéramos preferido descubrir que, a la hora de hacer frente a una enfermedad que amenaza la vida, se incluía al enfermo y a sus familiares en las discusiones, que se valoraban estimaciones realistas de los posibles resultados, que se trataba el dolor y que no se prolongaba el proceso de morir. Esta meta es todavía posible (...) Para alcanzarla se requiere volver a examinar nuestro compromiso individual y colectivo, un mayor esfuerzo creativo en la elaboración del proceso de tratamiento y quizás, intentos más activos y vigorosos para conseguir un cambio”.
Poco después, en 1997, la revista Annals of Internal Medicine comentó en una editorial el informe señalando que los cambios en el cuidado de los pacientes en situación terminal precisa de dos condiciones de difícil cumplimiento: a) en primer lugar, debe modificarse nuestro marco cultural, de manera que contemplemos la muerte como un fenómeno natural, ya que nuestra sociedad todavía no ha aceptado que la muerte es inevitable; y b) tiene que incrementarse la presión de la opinión pública sobre el sistema sanitario para conseguir mayores inversiones en la mejora del proceso de morir. «Debemos proporcionar a nuestros pacientes una muerte serena y digna, sin dolor y con tan poca angustia y ansiedad como sea posible. Debemos considerar el informe SUPPORT como un comienzo, y no como un final, de nuestro compromiso».
Un nuevo informe, publicado en esta misma revista en 1997, sobre los últimos días de 3.357 enfermos graves de más de 80 años, que murieron en el hospital, revela que en los últimos 3 días de vida el 55% de los pacientes estaba consciente, el 40% experimentó un dolor intenso la mayor parte del tiempo, un 73% toleraba con dificultad los síntomas somáticos y un 63% los emocionales. En los tres últimos días de vida, 1 de cada 4 enfermos padeció ansiedad moderada y 1 de cada 10 ansiedad intensa.
En 2000 David Callahan, una referencia mundial en bioética, publicó el artículo Death and research imperative, en el que propone para la medicina del siglo xxi dos objetivos fundamentales. El primero, el que la ha caracterizado desde su nacimiento como ciencia y profesión: prevenir y curar enfermedades. El segundo, ayudar a los seres humanos a morir en paz; ya que todos vamos a morir, tan importante como prevenir y curar las enfermedades es conseguir que las personas mueran en paz.
El psicólogo Ramón Bayés, en el artículo Morir en paz: evaluación de los factores implicados (2004), hace un interesante repaso al estado de la cuestión.

En 2002 se realizó en Almería una investigación llamada 56 muertes, que concluía que el 70% de los pacientes agonizaron sin ayuda suficiente debido a dolor no controlado, disnea, angustia vital, vómitos, miedo o ahogamiento; el 30% no recibió sedación o analgesia alguna y solo 4 pacientes conocían su situación. "En la mayoría de los casos, la autonomía es usurpada por un paternalismo "bien intencionado". La información proporcionada al paciente fue casi nula e imperó el secretismo. Los pacientes deseaban alivio y se les ofreció tecnología invasiva. Detectamos una actitud "neutral", abandono o cierta indiferencia ante el último y mayor sufrimiento humano. Invocamos un cambio de actitud entre los clínicos".
¿Cuántas horas de extremo sufrimiento humano evitable toleramos antes de que la muerte aporte su inmutable serenidad? Los pacientes de nuestra serie agonizaban con grados variables de disnea (en este contexto entendida como asfixia jadeante) y dolor; fatigados, agotados hasta las mioclonias evidentes; nauseosos o, a veces, vomitando a sus propias vías aéreas, ya sin fuerza. A menudo no controlaban los esfínteres. Sospechamos no pudimos medirlo en sus miradas el miedo, la incertidumbre, la desesperación. Morían extenuados. Opinamos, con la legitimidad de los hechos observados, que este sufrimiento humano atentó contra la dignidad del hombre, ese anhelo de seguir siendo, aun al final, un hombre, una mujer, individuos, únicos, singulares e irrepetibles. Tratar activamente el sufrimiento extremo es dignificar, otorgar y reconocer la autonomía de quien agoniza, más allá de nuestras divergentes opiniones y puntos de vista. Creemos que las diferencias detectadas en las prescripciones de analgésicos y sedantes entre facultativos reflejaron la variabilidad de hábitos y no, justamente, las preferencias expresadas por los pacientes.
Si los clínicos no demostramos preocupación e interés reales por el estado del paciente moribundo, si no somos suficientemente sensibles y, sobre todo, si no actuamos terapéuticamente de forma razonable, proporcionada y empática, la expectativa será una muerte agitada y nada serena, y el resultado la indignidad.
Entendemos que estamos lejos de las actitudes - ante el hecho de morir abiertas y honestamente transparentes de nuestros colegas holandeses, de los EE.UU. (Oregón), australianos (territorio norte), franceses o belgas. Es ya tiempo de acabar con este martirologio privado, este secretismo público, no eludiendo la agonía.
¿Cuántas horas de extremo sufrimiento humano evitable toleramos antes de que la muerte aporte su inmutable serenidad? Los pacientes de nuestra serie agonizaban con grados variables de disnea (en este contexto entendida como asfixia jadeante) y dolor; fatigados, agotados hasta las mioclonias evidentes; nauseosos o, a veces, vomitando a sus propias vías aéreas, ya sin fuerza. A menudo no controlaban los esfínteres. Sospechamos no pudimos medirlo en sus miradas el miedo, la incertidumbre, la desesperación. Morían extenuados. Opinamos, con la legitimidad de los hechos observados, que este sufrimiento humano atentó contra la dignidad del hombre, ese anhelo de seguir siendo, aun al final, un hombre, una mujer, individuos, únicos, singulares e irrepetibles. Tratar activamente el sufrimiento extremo es dignificar, otorgar y reconocer la autonomía de quien agoniza, más allá de nuestras divergentes opiniones y puntos de vista. Creemos que las diferencias detectadas en las prescripciones de analgésicos y sedantes entre facultativos reflejaron la variabilidad de hábitos y no, justamente, las preferencias expresadas por los pacientes.
Si los clínicos no demostramos preocupación e interés reales por el estado del paciente moribundo, si no somos suficientemente sensibles y, sobre todo, si no actuamos terapéuticamente de forma razonable, proporcionada y empática, la expectativa será una muerte agitada y nada serena, y el resultado la indignidad.
Entendemos que estamos lejos de las actitudes - ante el hecho de morir abiertas y honestamente transparentes de nuestros colegas holandeses, de los EE.UU. (Oregón), australianos (territorio norte), franceses o belgas. Es ya tiempo de acabar con este martirologio privado, este secretismo público, no eludiendo la agonía.

En 2005 la periodista de El País Milagros P. Oliva hizo un excelente trabajo llamado Morir en España, con tres reportajes: El reto de una muerte digna, Atrapados en la tecnología y La muerte clandestina, que reflejan muy bien la situación. Así comienza: “Mientras el lector se adentra en esta investigación, 120.000 personas están encarando en España una muerte inminente”.
(...) Hablar de la muerte exige vencer importantes resistencias. La muerte, y no el sexo, es ahora el gran tabú. Pero después de consultar con numerosas fuentes relacionadas con el proceso de morir, hay algo en lo que todas coinciden: es posible morir bien y sin sufrimiento, pero en España se sigue muriendo mal. En algunos casos, muy mal. Morir con dignidad y sin sufrimiento es hoy algo así como una lotería: "Depende de dónde vivas y de qué mueras".
Decirle a un paciente que se va a morir, no es fácil. Ni siquiera para los médicos con la experiencia. La mitad de los enfermos que ingresan en paliativos no conocen el diagnóstico, no digamos ya el pronóstico, porque son varios los médicos que no han hecho bien su trabajo, ninguno de los que han asistido antes a este paciente ha creído oportuno decirle la verdad. No es sólo por un problema de formación, no dar información es una forma de no implicarse emocionalmente con alguien que se va a morir (ver: Conspiración de Silencio).
En España se muere mal por falta de cuidados paliativos, pero también hay pacientes que mueren mal por exceso de tecnologías médicas. Es impresionante lo que se puede llegar a hacer para mantener a un paciente con vida: respiración asistida, traqueotomía, conexión a un riñón artificial, reanimación en caso de parada respiratoria, hidratación y alimentación por sonda e incluso, si es necesario, mediante un tubo directo al estómago a través de la pared intestinal. Estas medidas de soporte vital no tienen un beneficio terapéutico directo. Su objetivo es restablecer funciones orgánicas, pero cuando el deterioro orgánico es irreversible, mantenerlas sólo significa prolongar la agonía. No todo lo técnicamente posible es éticamente admisible.
La medicina permite rescatar de la muerte a muchos pacientes, pero en no pocas ocasiones es una batalla pírrica. El problema es que cuando los médicos comienzan su intervención no saben cómo terminará. Y ocurre con frecuencia que después de ganar la batalla contra la muerte, lo que queda es un cadáver que respira. Se les plantea entonces el problema de desandar lo andado, lo que en términos médicos se denomina limitación del esfuerzo terapéutico (LET).
El 27,3% de los facultativos han recibido alguna vez la petición de administrar fármacos para acelerar o causar la muerte de un paciente. El 21% reconoce que en España se practican suicidios asistidos y eutanasias a pesar de estar prohibidos. Todos están de acuerdo en que los cuidados paliativos no resuelven todos los casos. Así lo piensa el 84,6% de los médicos encuestados por el CIS. "Un buen control de los síntomas hace que los pacientes puedan querer vivir hasta el final, sobre todo si pueden estar con los suyos, pero entre el 1% y el 2% pediría acortar la vida si fuera legal.
(...) Hablar de la muerte exige vencer importantes resistencias. La muerte, y no el sexo, es ahora el gran tabú. Pero después de consultar con numerosas fuentes relacionadas con el proceso de morir, hay algo en lo que todas coinciden: es posible morir bien y sin sufrimiento, pero en España se sigue muriendo mal. En algunos casos, muy mal. Morir con dignidad y sin sufrimiento es hoy algo así como una lotería: "Depende de dónde vivas y de qué mueras".
Decirle a un paciente que se va a morir, no es fácil. Ni siquiera para los médicos con la experiencia. La mitad de los enfermos que ingresan en paliativos no conocen el diagnóstico, no digamos ya el pronóstico, porque son varios los médicos que no han hecho bien su trabajo, ninguno de los que han asistido antes a este paciente ha creído oportuno decirle la verdad. No es sólo por un problema de formación, no dar información es una forma de no implicarse emocionalmente con alguien que se va a morir (ver: Conspiración de Silencio).
En España se muere mal por falta de cuidados paliativos, pero también hay pacientes que mueren mal por exceso de tecnologías médicas. Es impresionante lo que se puede llegar a hacer para mantener a un paciente con vida: respiración asistida, traqueotomía, conexión a un riñón artificial, reanimación en caso de parada respiratoria, hidratación y alimentación por sonda e incluso, si es necesario, mediante un tubo directo al estómago a través de la pared intestinal. Estas medidas de soporte vital no tienen un beneficio terapéutico directo. Su objetivo es restablecer funciones orgánicas, pero cuando el deterioro orgánico es irreversible, mantenerlas sólo significa prolongar la agonía. No todo lo técnicamente posible es éticamente admisible.
La medicina permite rescatar de la muerte a muchos pacientes, pero en no pocas ocasiones es una batalla pírrica. El problema es que cuando los médicos comienzan su intervención no saben cómo terminará. Y ocurre con frecuencia que después de ganar la batalla contra la muerte, lo que queda es un cadáver que respira. Se les plantea entonces el problema de desandar lo andado, lo que en términos médicos se denomina limitación del esfuerzo terapéutico (LET).
El 27,3% de los facultativos han recibido alguna vez la petición de administrar fármacos para acelerar o causar la muerte de un paciente. El 21% reconoce que en España se practican suicidios asistidos y eutanasias a pesar de estar prohibidos. Todos están de acuerdo en que los cuidados paliativos no resuelven todos los casos. Así lo piensa el 84,6% de los médicos encuestados por el CIS. "Un buen control de los síntomas hace que los pacientes puedan querer vivir hasta el final, sobre todo si pueden estar con los suyos, pero entre el 1% y el 2% pediría acortar la vida si fuera legal.
2005 a 2008 se produjo en Madrid un escándalo lamentable: la infamia del Consejero de Sanidad Lamela contra profesionales del Servicio de Urgencias del Hospital Severo Ochoa de Leganés por supuestas sedaciones irregulares que, tras judicializarse, se consideraron una buena praxis médica. La Comunidad de Madrid, de una forma irresponsable, criminalizó la sedación en la agonía, cuyo uso se redujo en todos los hospitales, provocando mayor sufrimiento en una situación que ya era mala.
En 2008 la Asociación DMD, como conclusión de un curso de verano de la UIMP, solicitó en el Manifiesto Santander "conocer de forma fehaciente cómo mueren los ciudadanos".
En 2009 en una encuesta del CIS para el 52.1% la muerte de uno o más familiares había ocurrido con mucho sufrimiento.
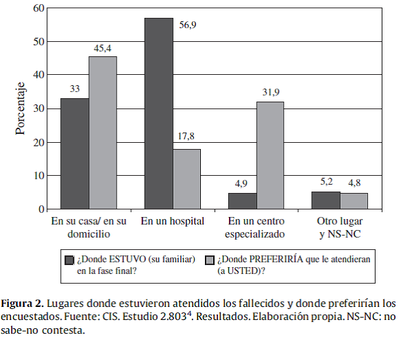
Por otra parte, el 56.9% había fallecido en el hospital y el 33% en casa, todo lo contrario de las preferencias de los pacientes (MedClin2012).
En 2010 Andalucía aprobó la Ley de derechos y garantías de la dignidad de la persona en el proceso de muerte, tratando de serenar la alarma provocada por la infamia Lamela y el caso de Inmaculada. En 2011 Aragón y Navarra también aprobaron una ley de muerte digna similar, que el Gobierno de España quiso hacer de ámbito estatal, pero adelantó las elecciones. ¿Tan mal se muere que es necesario garantizar la dignidad? Pues sí, porque EN GENERAL HOY EN DIA SE MUERE MAL. La calidad de la muerte es buena, regular o mala, dependiendo del médico que a uno le toque.
En 2012, 20 meses después de la entrada en vigor de la ley, se publica el informe Cómo mueren los andaluces, con algunos datos interesantes (33% fallecimiento en domicilio, muy pocos testamentos vitales, mala información, ley desconocida, 41% habitación individual, 37% sedación paliativa en hospital, 21% retirada o no-inicio de tratamientos (LET), 8% murieron con alimentación parenteral, 2% con gastrostomía y 16% con sonda nasogástrica), pero insuficientes: "La distancia entre las expectativas y la valoración real de lo que finalmente acontece varía en función de tantos factores que es difícil concretar una valoración integral. Hacer un estudio sobre cómo mueren los andaluces, aunque intuitivamente sea comprendida por todo el mundo, resulta más compleja cuando debe ser traducida en indicadores de medida de la “calidad de la muerte”, una cuestión en discusión en la literatura internacional "(ver noticia ABC).
En 2008 la Asociación DMD, como conclusión de un curso de verano de la UIMP, solicitó en el Manifiesto Santander "conocer de forma fehaciente cómo mueren los ciudadanos".
En 2009 en una encuesta del CIS para el 52.1% la muerte de uno o más familiares había ocurrido con mucho sufrimiento.
Por otra parte, el 56.9% había fallecido en el hospital y el 33% en casa, todo lo contrario de las preferencias de los pacientes (MedClin2012).
En 2010 Andalucía aprobó la Ley de derechos y garantías de la dignidad de la persona en el proceso de muerte, tratando de serenar la alarma provocada por la infamia Lamela y el caso de Inmaculada. En 2011 Aragón y Navarra también aprobaron una ley de muerte digna similar, que el Gobierno de España quiso hacer de ámbito estatal, pero adelantó las elecciones. ¿Tan mal se muere que es necesario garantizar la dignidad? Pues sí, porque EN GENERAL HOY EN DIA SE MUERE MAL. La calidad de la muerte es buena, regular o mala, dependiendo del médico que a uno le toque.
En 2012, 20 meses después de la entrada en vigor de la ley, se publica el informe Cómo mueren los andaluces, con algunos datos interesantes (33% fallecimiento en domicilio, muy pocos testamentos vitales, mala información, ley desconocida, 41% habitación individual, 37% sedación paliativa en hospital, 21% retirada o no-inicio de tratamientos (LET), 8% murieron con alimentación parenteral, 2% con gastrostomía y 16% con sonda nasogástrica), pero insuficientes: "La distancia entre las expectativas y la valoración real de lo que finalmente acontece varía en función de tantos factores que es difícil concretar una valoración integral. Hacer un estudio sobre cómo mueren los andaluces, aunque intuitivamente sea comprendida por todo el mundo, resulta más compleja cuando debe ser traducida en indicadores de medida de la “calidad de la muerte”, una cuestión en discusión en la literatura internacional "(ver noticia ABC).

En 2014, según la Sociedad Española de Cuidados Paliativos SECPAL, cerca del 50% de pacientes que necesitan CP en España mueren con sufrimiento por falta de cobertura, dato en el que insiste la Asociación Española Contra el Cáncer en su trabajo Situación actual en cuidados paliativos.
¿Todos los que "yo" (CP) no atiendo, mueren mal? Probablemente no, pero nadie lo sabe. Los equipos específicos de CP son necesarios para impulsar la formación de profesionales, y como consultores o para hacerse cargo de la asistencia de casos complejos, pero no de todos. ¿Cuántos equipos necesita un sistema público de salud con una Atención Primaria bien financiada? Nadie lo sabe. Las cifras que manejan (1 unidad por cada 80 o 100 mil habitantes) no son válidas, porque ignoran cuántos médicos de familia atienden de forma excelente a sus moribundos (o sea, hacen CP).
Tras la aprobación de la ley andaluza de muerte digna, se publica la tesis doctoral Muerte digna y realidad asistencial en el entorno hospitalario, cuyas conclusiones (blog), fueron: "Es necesario potenciar la aplicabilidad de la ley de muerte digna y voluntades anticipadas en áreas especializadas no oncológicas. Se precisa mayor formación en la dimensión ética, espiritual y antropológica del cuidado en estas situaciones. Cambiar las culturas es una tarea larga y difícil que no sólo se consigue a través de las leyes. Se necesita maduración social, ética y moral para lograrlo".
Atul Gawande, en su libro Ser Mortal, llega a las mismas conclusiones: hay mucho por hacer para que los vergonzantes resultados del Informe Support no se sigan repitiendo 25 años después.
En 2015 España ocupa el puesto 23 en un ranking de calidad de muerte de 80 países: "Lo que hay que hacer para mejorar la calidad de la muerte es muy simple: mejorar los conocimientos sobre el tratamiento del dolor y conversar con la gente sobre el tema".
El Defensor del Pueblo publica el informe Las urgencias hospitalarias en el Sistema Nacional de Salud: derechos y garantías de los pacientes, en cuyas conclusiones dice:
Un oncólogo publica una tesis doctoral demoledora (comentada en el blog): "Desde mi experiencia de treinta años de trabajo en la Oncología Clínica, apoyada por la literatura médica, puedo afirmar la existencia de agresividad terapéutica en los pacientes oncológicos al final de la vida. Muchos pacientes mueren “mal”; mueren en el ámbito hospitalario con poca dignidad, reciben tratamientos agresivos en fases avanzadas de su enfermedad, sin o con poca información y sin o con poca participación en el plan de tratamiento y, en algunos casos, mueren solos" (Dr. Francisco Barón).
En cumplimiento de la Ley 10/2011, de derechos y garantías de la dignidad de la persona en el proceso de morir y de la muerte, el Gobierno de Aragón publicó en 2015 el trabajo Los aragoneses ante el proceso de morir, que concluye que más del 80% de la población y de familiares de personas fallecidas no conoce la ley, el 70% de los familiares no conocen el testamento vital, al 40% de los fallecidos no les informaron satisfactoriamente y el 45% no sabía que existen cuidados paliativos domiciliarios. O sea, el Gobierno de Aragón no había hecho NADA tras la aprobación de su ley de muerte digna.
En 2016, según una encuesta de The Economist, los esfuerzos de los médicos para alargar la vida no siempre coinciden con las prioridades de sus pacientes. Vivir lo máximo posible fue considerado menos importante que otras siete cuestiones preguntadas. Tal y como se comenta en el blog, el 18% de los allegados dijeron que los deseos del enfermo no se habían respetado y el 30% que habían experimentado dolor innecesario. En toda la encuesta, la mayoría de la gente calificó la calidad de la atención de fin de vida como regular o mala.
¿Todos los que "yo" (CP) no atiendo, mueren mal? Probablemente no, pero nadie lo sabe. Los equipos específicos de CP son necesarios para impulsar la formación de profesionales, y como consultores o para hacerse cargo de la asistencia de casos complejos, pero no de todos. ¿Cuántos equipos necesita un sistema público de salud con una Atención Primaria bien financiada? Nadie lo sabe. Las cifras que manejan (1 unidad por cada 80 o 100 mil habitantes) no son válidas, porque ignoran cuántos médicos de familia atienden de forma excelente a sus moribundos (o sea, hacen CP).
Tras la aprobación de la ley andaluza de muerte digna, se publica la tesis doctoral Muerte digna y realidad asistencial en el entorno hospitalario, cuyas conclusiones (blog), fueron: "Es necesario potenciar la aplicabilidad de la ley de muerte digna y voluntades anticipadas en áreas especializadas no oncológicas. Se precisa mayor formación en la dimensión ética, espiritual y antropológica del cuidado en estas situaciones. Cambiar las culturas es una tarea larga y difícil que no sólo se consigue a través de las leyes. Se necesita maduración social, ética y moral para lograrlo".
Atul Gawande, en su libro Ser Mortal, llega a las mismas conclusiones: hay mucho por hacer para que los vergonzantes resultados del Informe Support no se sigan repitiendo 25 años después.
En 2015 España ocupa el puesto 23 en un ranking de calidad de muerte de 80 países: "Lo que hay que hacer para mejorar la calidad de la muerte es muy simple: mejorar los conocimientos sobre el tratamiento del dolor y conversar con la gente sobre el tema".
El Defensor del Pueblo publica el informe Las urgencias hospitalarias en el Sistema Nacional de Salud: derechos y garantías de los pacientes, en cuyas conclusiones dice:
- Las repetidas situaciones de saturación de los servicios de urgencias dan lugar a un menoscabo de la dignidad de los pacientes en ellos atendidos y puede vulnerar el derecho a la intimidad y la confidencialidad de sus datos de salud.
- La atención en los servicios hospitalarios de urgencia a pacientes en fase terminal representa un fracaso del sistema, ya que en estas áreas no resulta posible garantizar a tales pacientes una muerte digna y preservar el duelo de familiares y allegados. La implantación de las instrucciones previas o testamento vital es limitada. La insuficiente información sobre esta institución jurídica junto a razones de orden cultural justifican su escaso impacto. Si se atiende a pacientes de una Comunidad Autónoma distinta a la de residencia, existen dificultades para acceder a su historia clínica y, desde ésta, a la declaración de voluntad anticipada.
Un oncólogo publica una tesis doctoral demoledora (comentada en el blog): "Desde mi experiencia de treinta años de trabajo en la Oncología Clínica, apoyada por la literatura médica, puedo afirmar la existencia de agresividad terapéutica en los pacientes oncológicos al final de la vida. Muchos pacientes mueren “mal”; mueren en el ámbito hospitalario con poca dignidad, reciben tratamientos agresivos en fases avanzadas de su enfermedad, sin o con poca información y sin o con poca participación en el plan de tratamiento y, en algunos casos, mueren solos" (Dr. Francisco Barón).
En cumplimiento de la Ley 10/2011, de derechos y garantías de la dignidad de la persona en el proceso de morir y de la muerte, el Gobierno de Aragón publicó en 2015 el trabajo Los aragoneses ante el proceso de morir, que concluye que más del 80% de la población y de familiares de personas fallecidas no conoce la ley, el 70% de los familiares no conocen el testamento vital, al 40% de los fallecidos no les informaron satisfactoriamente y el 45% no sabía que existen cuidados paliativos domiciliarios. O sea, el Gobierno de Aragón no había hecho NADA tras la aprobación de su ley de muerte digna.
En 2016, según una encuesta de The Economist, los esfuerzos de los médicos para alargar la vida no siempre coinciden con las prioridades de sus pacientes. Vivir lo máximo posible fue considerado menos importante que otras siete cuestiones preguntadas. Tal y como se comenta en el blog, el 18% de los allegados dijeron que los deseos del enfermo no se habían respetado y el 30% que habían experimentado dolor innecesario. En toda la encuesta, la mayoría de la gente calificó la calidad de la atención de fin de vida como regular o mala.
En 2017, el Defensor del Pueblo Andaluz publica el informe Morir en Andalucía. Dignidad y Derechos.
Entre sus conclusiones sobre los resultados de la ley de muerte digna de 2010 aparecen las siguientes:
Entre sus conclusiones sobre los resultados de la ley de muerte digna de 2010 aparecen las siguientes:
- Información insuficiente del pronóstico de la enfermedad. Hay que identificar al facultativo responsable, como referente del paciente desde el punto de vista informativo. La conspiración del silencio sigue siendo frecuente (ver).
- El testamento vital sigue siendo excepcional, ha sido poco difundido y escasamente conocido por la ciudadanía, debido a: el rechazo frontal de la muerte que impera en la cultura mediterránea; la tradición de paternalismo médico; el escaso protagonismo de los profesionales a la hora de impulsar su realización; y la complejidad se su cumplimentación.
- Cuidados paliativos: El paciente llega tarde, el Plan Andaluz de Cuidados Paliativos (PACP) es un caos, han aumentado los recursos, pero hay hospitales sin paliativos, con pocos recursos rurales. Faltan plazas de media-larga estancia.
- Derechos sobre decisiones al final de la vida: la ciudadanía no los conoce y hay confusión terminológica en los profesionales. La hidratación y alimentación artificiales son actuaciones muy controvertidas porque no existe consenso en cuanto a su consideración como tratamiento médico o medidas básicas de cuidado. Manejo adecuado del dolor en paliativos, pero existen dudas en cuanto a otros ámbitos asistenciales.
- La sedación paliativa bien indicada y ejecutada no provoca ningún problema moral a los profesionales y es un indicador más de calidad de la atención de cuidados paliativos. Todavía hay casos en los que no se aplica correctamente, tanto por defecto como por exceso.
- Los comités de ética asistencial están infrautilizados.
- Los derechos al acompañamiento y la intimidad se respetan en planta, pero no en la UCI o en urgencias, donde no hay lugares debidamente habilitados para que el paciente y sus familiares puedan estar juntos y en unas mínimas condiciones de intimidad.
- La eutanasia es uno de los debates más importantes que debe afrontar nuestra sociedad próximamente. La materia debe ser regulada mediante normativa estatal aprobada en las Cortes Generales, pero el Parlamento de Andalucía debe adoptar una Resolución tras un proceso de debate participativo en el que se fomente y promueva la intervención activa de la ciudadanía.
2018-2019:
Diez CCAA tienen ley de muerte digna: Andalucía (2010), Aragón, Navarra (2011), Baleares, Canarias, Galicia (2015), País Vasco (2016), Madrid (2017), Asturias y Valencia (2018).
Algunas CCAA, como Navarra (2017), Catalunya y Asturias, han dado pasos para poner en marcha un Observatorio de la Muerte Digna, pero las cosas de palacio van despacio, y aún no hay avances importantes: 1) No existe una definición de buena muerte. 2) Seguimos sin saber cómo morimos. 3) Más allá del número de testamentos vitales o de recursos paliativos no es posible medir si las medidas de las CCAA, con o sin ley de muerte digna, mejoran la calidad de la muerte.
A partir de 2020: Navarra, Catalunya y Asturias trabajan en su Observatorio de la Muerte Digna
Algunas pistas para el Observatorio de la Muerte Digna aparecen en este blog
Diez CCAA tienen ley de muerte digna: Andalucía (2010), Aragón, Navarra (2011), Baleares, Canarias, Galicia (2015), País Vasco (2016), Madrid (2017), Asturias y Valencia (2018).
Algunas CCAA, como Navarra (2017), Catalunya y Asturias, han dado pasos para poner en marcha un Observatorio de la Muerte Digna, pero las cosas de palacio van despacio, y aún no hay avances importantes: 1) No existe una definición de buena muerte. 2) Seguimos sin saber cómo morimos. 3) Más allá del número de testamentos vitales o de recursos paliativos no es posible medir si las medidas de las CCAA, con o sin ley de muerte digna, mejoran la calidad de la muerte.
A partir de 2020: Navarra, Catalunya y Asturias trabajan en su Observatorio de la Muerte Digna
Algunas pistas para el Observatorio de la Muerte Digna aparecen en este blog